検査課
検査課
検査課は検体検査(血液・尿の検査)、生理検査を担当し、充実した糖尿病システムで、治療経過と合併症の早期発見に努めます。
検査について
外来
血糖、ヘモグロビンA1c(HbA1c)は、採血後約5分で結果が分かります。
この検査結果をもとに当日の診察が行われます。
入院
- 一日の血糖変動をグラフに表します。
- インスリン分泌能を尿や血液で調べます。
- 臨床検査技師が検査の説明を行います。
当院で行っている検査
- 血液検査M(血糖、ヘモグロビンA1c(HbA1c)、肝臓、腎臓、脂質、ケトン体、血球計算、インスリン、Cペプチド)
- 持続グルコースモニタ(CGM)
- 尿検査(尿中Cペプチド、蛋白、糖、アルブミン、クレアチニンクリアランス、蛋白塩分摂取量、尿沈査)
- 便検査
- 生理検査
- 眼底カメラ
- 安静時心電図
- 負荷心電図(エルゴメータ)
- ホルター心電図
- 一般X線撮影
- CT検査
- 骨塩定量
- 腹部エコー
- 頸動脈エコー
- 心臓エコー
- 甲状腺エコー
- 脈波伝達速度(baPWV/ABI)
- 電流知覚閾値
- 安静心電図R-R間隔変動係数
- 24時間自由行動下血圧(ABPM)
- 睡眠時無呼吸症候群診断検査(PSG:終夜ポリソムノグラフィー)
- 終夜経皮的動脈血酸素飽和度測定(パルスオキシメータ)
外来の血糖とHbA1c
糖尿病の検査と言えば血糖とHbA1c。外来では、採血後すぐに血糖とHbA1cを測ります。
測定開始
血糖 23秒 HbA1c 24秒で数値が出ます。
(高値、低値や前回値との変動が大きかった場合には再検査をします)
食事時間・体重・血圧・尿検査とともに報告します。
血糖値の日内変動
血糖値は1日の中でも、食事や運動によって変動します。糖尿病の治療では、このような血糖値の動き(=日内変動)を見ることが大切です。
1日9回 血糖値を測定してグラフに・・・!
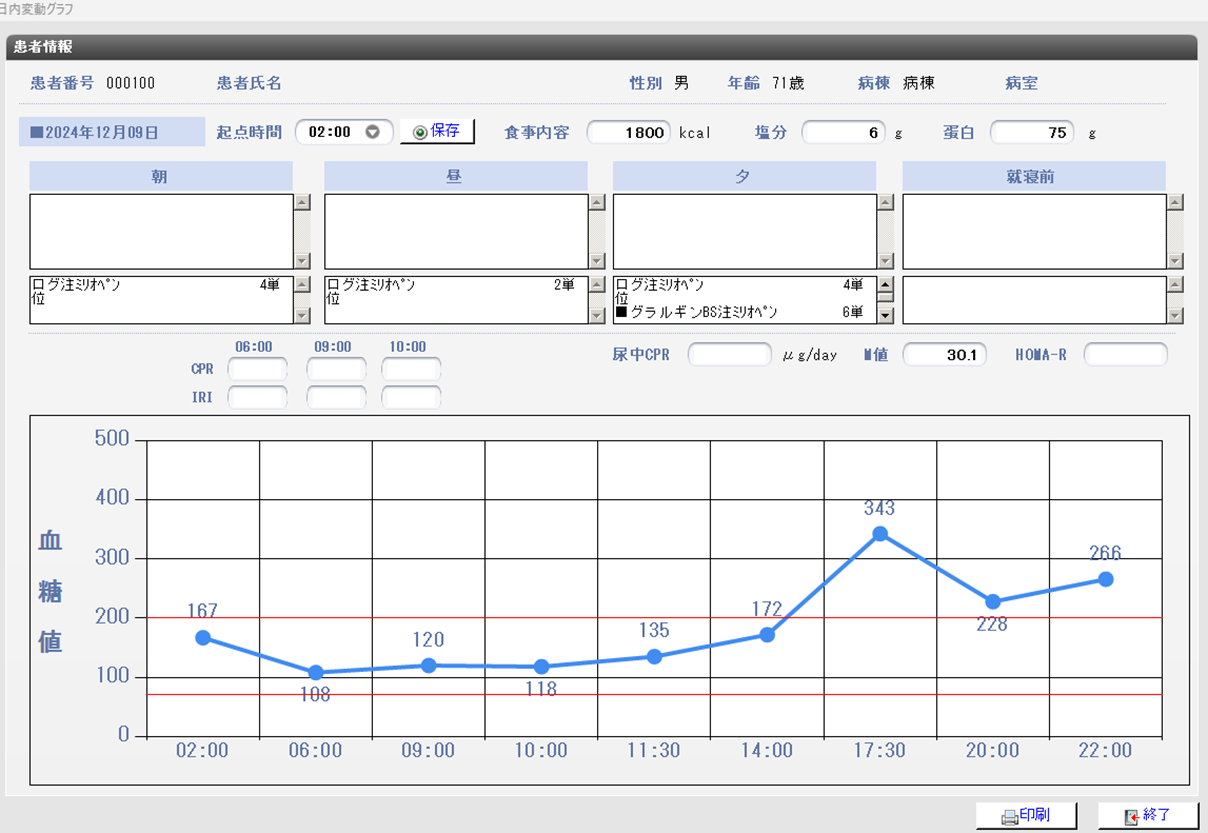
1日の中で血糖値がいつ高いのかがわかり、薬やインスリンの選択や投薬のタイミングなどを決定するのに役立ちます。
インスリン分泌能
尿中CPRを測ることで、「自身の膵臓からどれくらいインスリンが出ているか」がわかります。
あなたのインスリンの出具合は・・・!?
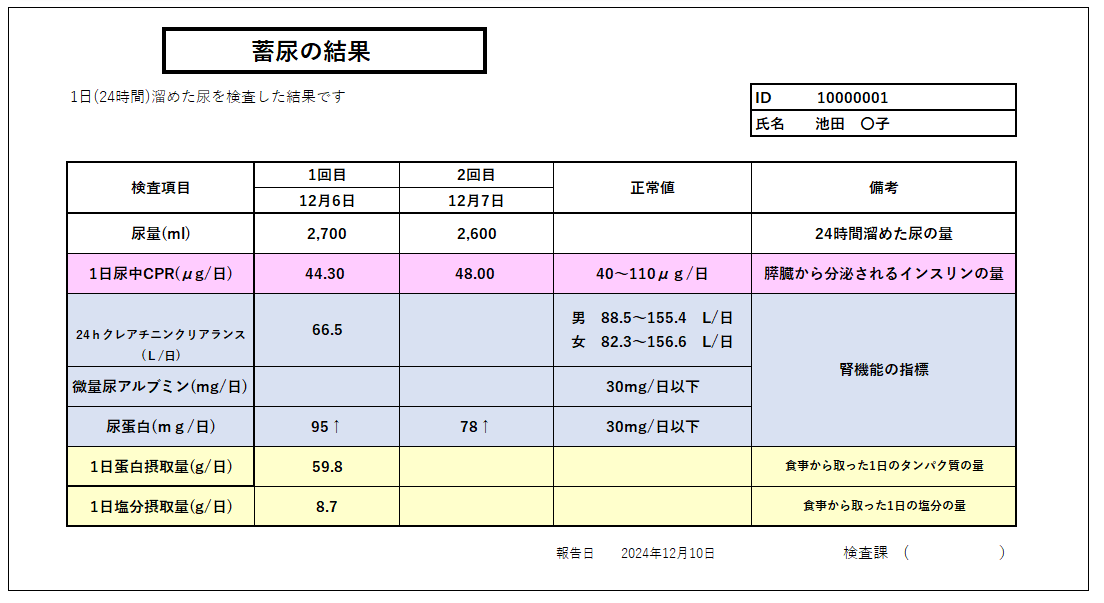
膵臓からのインスリンの出具合を知ることも治療方針を決定する上で重要となります。
同時に24時間蓄尿から得た 腎機能の結果・1日蛋白摂取量・1日塩分摂取量を報告しています。
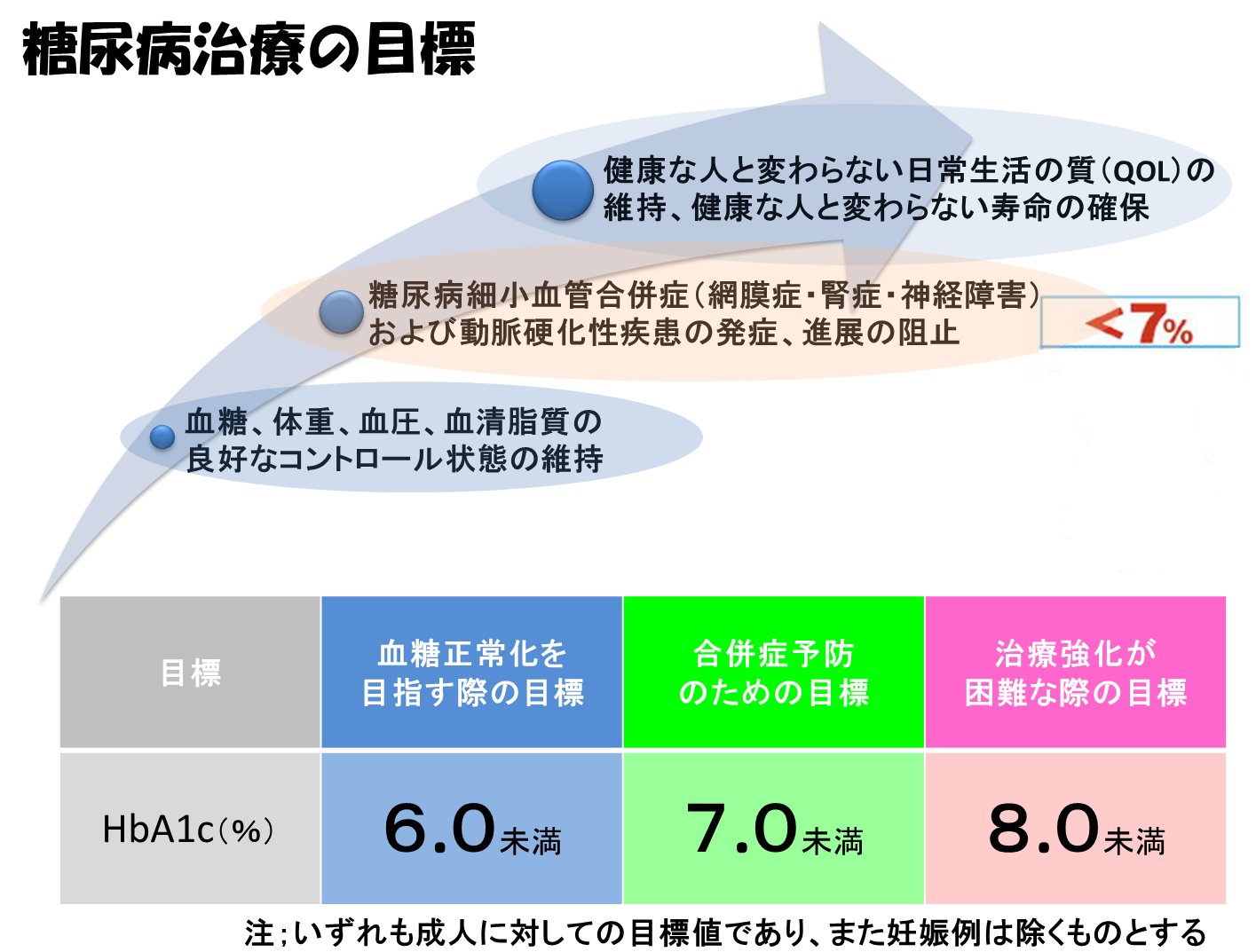
糖尿病治療の目標
持続血糖モニター(FreeStyleリブレ)
- 血糖値の変動を持続的にモニタリングできる機器
患者様の低血糖などの日内変動状況を可視化
生活習慣(食事時間・内容、就労時間・内容、運動)を知り
療養指導や治療に役立てることができます -
1度センサーを装着すると最長14日間測定可能
スマートフォンを利用して血糖値を確認することができます
詳細は医師・看護師等病院スタッフにご確認ください

尿検査
診察券を出したら、まず採尿をします。その尿で様々な検査を行います。毎回の診察時には、尿糖・尿蛋白の2項目を検査します。
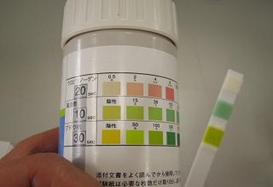
尿糖、尿蛋白検査は測定用試験紙で測定します。
初診時や必要時には尿潜血(尿に血が混じってないか?)や尿ケトン(重症糖尿病の場合に陽性)などの検査も行っています。
写真は尿を顕微鏡で見たものです。尿に血が混ざっていた場合に検査します。
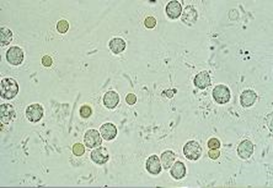
尿中に血球や細菌などがみられます)
尿糖
血糖値が高くなると尿中に糖が出てきます。一般的に血糖値が170mg/dl以上になると出るといわれていますが、この値には個人差があります。尿糖を測定することによって、血糖の状態を知る手助けとなります。
尿蛋白
腎臓に障害があると尿中に蛋白が出てきます。糖尿病の合併症の一つに糖尿病性腎症があり、尿蛋白で腎臓の状態を知ることができます。尿中に蛋白が出ていなくても、尿中微量アルブミンを測かることで、腎症の早期発見ができます。
CT検査
最新マルチスライス導入(キヤノン製16列32スライス)
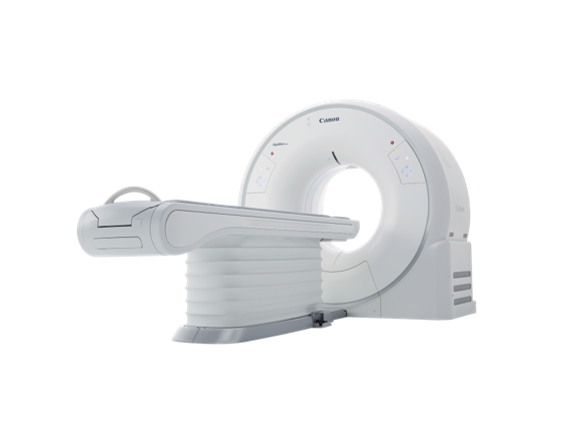
当院では最新のマルチスライスCTを導入いたしました。
マルチスライスCTでは頭部・胸部・腹部・下肢など全身の撮影が出来ます。3次元の情報を得ることができるため、1方向の情報だけでなく奥行方向の情報も得られます。これにより病変も検出しやすくなり、癌などの早期発見にもつながります。
またAI技術を用いて設計した再構成技術により、線量を下げても高画質な画像を提供することができます。
この装置は、瞬時に細かく32断面(スライス)が同時に撮影できるため、大幅な時間短縮が可能となり早く検査を終了することができます。
また、被ばく線量は低線量のため受診者様にやさしい検査となっております。
最新のCTスキャナで3次元的に表示することにより、血管の走行や腫瘍の位置が容易に把握できます。微小な動脈瘤などの細かな描出に優れており、様々な症状に対して検査を行い、病気の早期発見が可能です。くわしい検査内容は、医師または技師へお気軽にお尋ねください。
遠隔画像診断システム
当院では、遠隔画像診断システムを導入し、撮影した画像の読影を放射線診断専門医に依頼しております。
検査費用
単純CT検査費用は、1割負担:約1,500円、2割負担:約3,000円、3割負担:約4,500円となります。
24時間自由行動下血圧測定(ABPM)
24時間自由行動下血圧測定(ABPM)とは、血圧の日内変動は個人差が大きく、特に日中の活動、睡眠中等の家庭血圧測定では捉えられない血圧の変動を調べることで、日常生活中の血圧を24時間測定、記録する検査です。
一般に血圧は覚醒時よりも睡眠時に低い値を示しますが、 高血圧症では睡眠時に血圧が下降しない場合や夜間に血圧が上昇する場合があることがわかり、 そのようなケースでは脳梗塞、心肥大、尿蛋白症の高血圧性臓器障害を高率に伴うと言われています。 起床後急激に血圧が上昇したり朝の高血圧がその時間帯における脳卒中や心臓発作症発症との関連が深いことが報告されています。 また糖尿病患者の約半分が高血圧を合併しており、高血圧は合併症(糖尿病腎症、糖尿病性網膜症)を進行させるほど悪い影響を及ぼします。
上記のことからも、糖尿病の治療においても血圧管理というのは非常に重要となります。
24時間自由行動下血圧測定(ABPM)は現在では高血圧の診断と治療において重要な役割を果たしており、 高血圧ガイドライン2009においても推奨されています。
- 携帯型血圧計

- カフを腕に巻き、血圧計はポシェットまたはベルトに取り付けます。
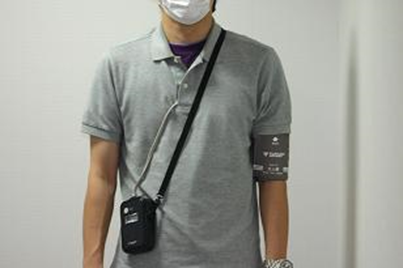
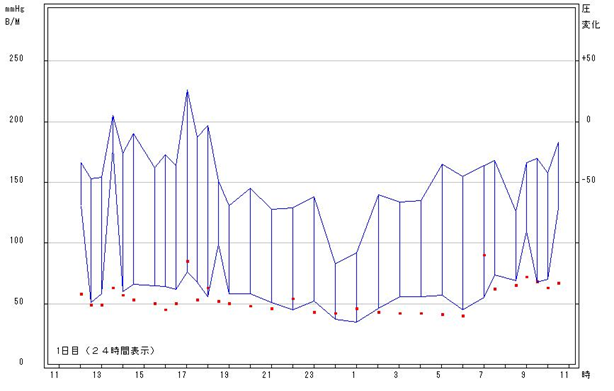
- 昼間は30分ごと、夜間は60分ごとに血圧を測定します。
- 結果はこのようなグラフでお返しします。
- 気になる方は一度、医師にご相談下さい。
睡眠時無呼吸症候群(Sleep Apnea Syndrome=SAS)
SASを一言でいえば、睡眠中に無呼吸を繰り返す総称です。睡眠時無呼吸症候群は様々な病態や病気によって引き起こされます。
睡眠時無呼吸症候群の定義
「一晩(7時間)の睡眠中に10秒以上の無呼吸が30回以上おこるか、睡眠1時間あたりの無呼吸や低呼吸が5回以上の場合」というものです。
こんな症状ありませんか?
- いびき
- 日中の眠気
- 熟睡感がない
- 起床時の頭痛
- 眠っている間に呼吸が止まる
このような症状があれば睡眠時無呼吸症候群の疑いが強いです。
睡眠時無呼吸症候群の種類
閉塞型睡眠時無呼吸症候群(Obstructive Sleep Apnea Syndrome=OSAS)
無呼吸・低呼吸は、上気道、すなわち咽頭もしくは咽頭周囲の閉塞により起こります。
その閉塞の原因は、肥満に伴う上気道軟部組織への脂肪沈着、巨舌症、鼻中隔彎曲症、アデノイド、小顎症などの形態的異常と、上気道筋の活動度の低下などによる機能的異常に分けられます。
OSASの症状(例)
いびき、日中の眠気、夜間頻尿、起床時の頭痛、インポテンツなど
中枢型睡眠時無呼吸症候群(Central Sleep Apnea Syndrome=CSAS)
肺、胸郭、呼吸筋、末梢神経に異常なく、中枢神経系の疾患により呼吸制御系が障害された場合や、呼吸中枢の機能異常により、REM期を中心とした睡眠中に、呼吸筋への刺激が消失して無呼吸となります。脳疾患患者や心不全患者に高率にみられる異常呼吸(チェーン・ストークス呼吸)は、中枢型に分類されます。
睡眠時無呼吸症候群の合併症
いびき、日中の眠気、夜間頻尿、起床時の頭痛、インポテンツなど
- 高血圧
- 健康な人と比べて約3倍罹る可能性があります。
- 心疾患
- 狭心症や心筋梗塞に罹る可能性が1.2~6.9倍と言われています。
- 糖尿病
- 睡眠呼吸障害は、年齢・性別・肥満に関係なく関与し、糖尿病の約50%に睡眠時無呼吸症候群が合併していると言われています。
- 脳卒中
- 脳血管障害のリスクを高めると言われ、10.8倍も危険性が言われています。
睡睡眠時無呼吸症候群の交通事故への影響
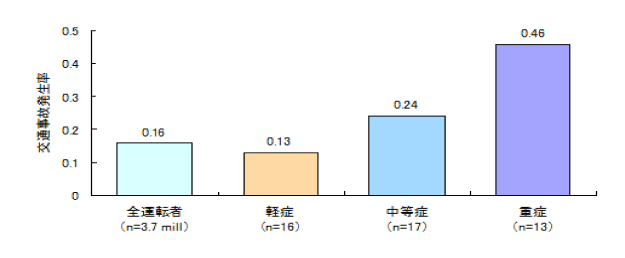
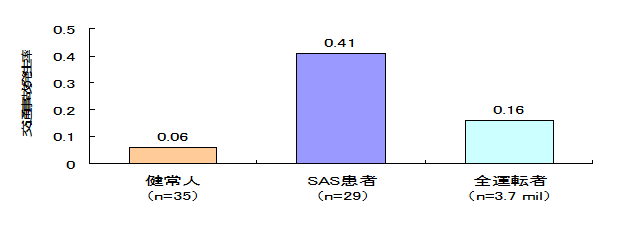
29名の睡眠時無呼吸症候群患者と35名の健常人、370万人の全運転者における5年間の交通事故発生率を比較しています。睡眠時無呼吸症候群患者の事故発生率は、健常人の約7倍と有意に高くなっています。また、重症度が増すにつれ発生率が高くなっていきます。
睡眠時無呼吸症候群の治療までの流れ
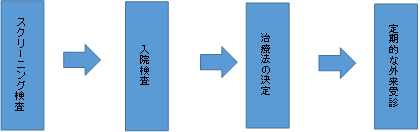
検査内容
スクリーニング検査(在宅・入院時)
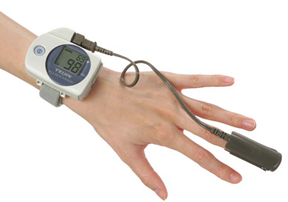
パルスオキシメータ検査
就寝時に手首に機械を装着し、指にセンサーを取り付けて一晩の酸素飽和度・脈拍を記録します。 痛みもなく簡便に行える検査ですので、ご自宅での検査が可能です。 この検査で睡眠時無呼吸症候群が疑われた場合は、より精密な検査を行います。 パルスオキシメータ検査の費用は約300円です。
終夜ポリソムノグラフィー検査(Polysomnography=PSG)
終夜ポリソムノグラフィー検査は、睡眠状態をトータルに評価する検査です。 簡易検査の項目に加え、脳波や筋電図・眼球の動きなどを測定することで、睡眠の深さ(睡眠段階)、睡眠の分断化や覚醒反応の有無、睡眠構築、睡眠効率などを呼吸状態の詳細と合わせて、定量的に算出します。 また検査にかかる費用は約15,000~35,000円です。検査内容、諸費用、保険の種類によって金額は異なります。
終夜ポリソムノグラフィー検査の測定項目
- 測定内容
- 評価項目
- 脳波
- 睡眠の型と深さ、覚醒
- 眼球運動
- 頤筋筋電図
- REM睡眠の有無
- 呼吸(サーミスター)
- 口・鼻の気流の有無
- 換気運動
- 胸部・腹部換気運動の検知
- 心電図
- 不整脈や心拍数変化
- 動脈血酸素飽和度
- 低酸素血症の有無
- 体位
- 仰臥位で無呼吸の発生頻度が高くなることが多い
治療内容
経鼻的持続用圧呼吸療法(CPAP療法)
CPAP療法は睡眠時無呼吸症候群の有効的な治療法です。 マスクを介して圧を送り、軌道を確保し呼吸が停止することを防止します。
※このCPAP療法は健康保険の適応となります。月に一回は必ず受診が必要となります。
